大腸息肉一定要切除嗎?醫:這1種可保留...但「這3種」一定要切除

大腸癌發生、死亡人數,每年呈快速增加的趨勢,讓大家對大腸息肉聞之色變。(圖片來源/buri@pixabay)
在台灣地區,大腸癌發生、死亡人數,每年呈快速增加的趨勢,居所有癌症發生率及死亡率的第2位及第3位,讓大家對大腸息肉聞之色變。不過,大腸息肉種類不只一種,並非一律要切除。
大腸息肉指的是大腸黏膜表面的隆起組織,由黏膜層不正常增生所形成,主要分為「增生性息肉」(hyperplastic polyps)、「腺瘤性息肉」(adenomatous polyps)、「發炎性息肉」(inflammatory polyps)、「青年性(幼年性)息肉」(Juvenile polyps),臨床上95%息肉皆屬於增生性息肉和腺瘤性息肉,這兩種息肉,各個性質不同,處理方式也不一樣。
1.增生性息肉
「增生性息肉」多出現在乙狀結腸、直腸部位,通常呈現微小的黏膜突起,形狀偏平坦,顏色通常和周邊黏膜同一顏色或略呈白色調,日後轉變為惡性腫瘤的機率非常低,這類息肉較不需要切除。
2.發炎性息肉
「發炎性息肉」這類息肉有時候看起來紅紅的很嚇人,常被誤以為是已經癌變的腺瘤性息肉,其實它不太會進展為癌,但是由於血管豐富,偶爾會發生出血,所以會把它切掉。
3.青年性(幼年性)息肉
「青年性(幼年性)息肉」這種息肉多半發生在較年輕的族群,鮮少會癌變,但是跟發炎性息肉一樣,有時候也會出血,所以也會把它切掉。
4.腺瘤性息肉
腺瘤性息肉有癌化風險,建議切除!這麼多種息肉中,「腺瘤性息肉」就需要特別提高警覺,因為此類息肉為癌症的前身,可能生長在大腸的各個位置,比起增生性息肉,這類息肉的顏色偏紅,形狀較為多元。腺瘤性息肉在病理組織上又分為管腔狀(tubular)、絨毛狀(villous)以及二者混合存在的混合型(tubulovillous adenoma),其中又以絨毛狀的腺瘤癌化的可能性較高。
大腸鏡檢判斷息肉腫瘤準確度可達8、9成
隨著影像系統的改良,加上操作內視鏡時可簡單地切換成特殊光,觀察黏膜表面的毛細血管及細微構造,可當場分辨息肉是否可用內視鏡切除或癌化需要開刀。
內視鏡息肉切除
對於較小的息肉,可用切片夾,直接把息肉夾掉;而較大的息肉(0.5公分以上),則會用金屬套環直接切除(圖一),但是平坦型且體型較大的息肉就必須用內視鏡黏膜切除術 (Endoscopic Mucosal Resection, EMR):先使用注射針使病灶隆起後再切除(圖二)。如果遇到的息肉更大(通常大於2公分以上),就必須要安排住院安排內視鏡黏膜剝下離術(Endoscopic Submucosal Dissection, ESD):先使用注射針把病灶隆起後,再用電刀把病灶一點一點地「鏟」起來(圖三)。
(圖一)
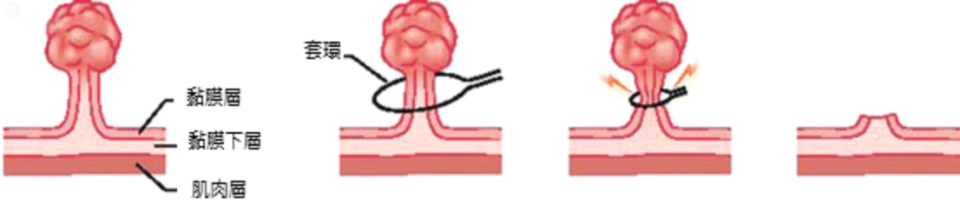
(圖二)

(圖三)

原文作者為新光醫院 胃腸肝膽科賴冠宏醫師,本文轉載自第354期《新光醫訊》
更多信傳媒報導
葡萄無罪!全台每2顆葡萄就有1顆來自彰化 王惠美用行動洗刷無辜葡萄罪名
食譜看過來》家常絲瓜麵線
易經之美》如何用科學的方法學易經 未來半年疫情前景初探

 Yahoo奇摩新聞
Yahoo奇摩新聞 